
Лечение молочницы
Клиническая картина заболевания: обзор
Молочница (вульвовагинальный кандидоз, ВВК) является одним из самых распространенных видов инфекционного воспаления влагалища, вызываемого грибами рода Candida [1]. По разным данным, частота ВВК варьируется от 20% до 40% [2,3], при этом число воспалительных заболеваний половых органов продолжает неуклонно расти [4]. Многие авторы отмечают, что 75% женщин репродуктивного возраста хотя бы раз в жизни сталкивались с данным заболеванием [5,6]. ВВК характеризуется достаточно высоким процентом рецидивов: почти каждая вторая женщина переживает как минимум один повторный эпизод молочницы [1], а у 10-15% женщин данное заболевание переходит в хроническую форму [5].
Основными возбудителями вагинального кандидоза являются грибы рода Candida.
Среди их многообразия (более 170 видов [4]) наиболее часто воспаление влагалища провоцируют Candida albicans (75-85% случаев [3,7]). Однако в последнее время наблюдается учащение случаев инфицирования Candida non-albicans [3,7], среди которых наиболее часто встречаются Candida glabrata (10-15% случаев [4]). До 5% случаев возбуждения вагинального кандидоза приходится на Candida tropicalis, Candida parapsilosis, Candida krusei [3,4]. Данные виды грибов Candida чаще ассоциируются с хроническим течением ВВК и трудно поддаются лечению [1,3,7].
Следует отметить, что присутствие грибов Candida в микрофлоре влагалища далеко не всегда свидетельствует о его инфицировании [1]. От 10% до 20% женщин являются бессимптомными носителями данного рода грибов [1,7], являющихся частью их нормальной влагалищной микрофлоры [1]. Таким образом, вагинальный кандидоз вызывается условно-патогенной микрофлорой, что происходит при ослаблении защитных механизмов организма [3].

Причины дискомфорта при молочнице
Существует ряд факторов, предрасполагающих к возникновению молочницы:
Внутренние факторы
- — Ослабление местного иммунитета [5]
- — Фоновые гинекологические заболевания [5]
- — Дисбактериоз [3]
- — Нарушение обмена веществ (ожирение) [5]
- — Нарушение функций эндокринной системы (сахарный диабет, дисфункция щитовидной железы) [3]
- — Иммунодефицитные состояния [4]
- — Онкологические заболевания [3]
Внешние факторы
- — Длительный бесконтрольный прием антибиотиков [7]
- — Длительное использование оральных контрацептивов [3]
- — Длительное использование внутриматочного контрацептива [3]
- — Лучевая терапия [3]
- — Микротравмы кожи и слизистых [4]
- — Ношение тесной одежды [7]
- — Микроклимат с повышенной температурой и влажностью [4]
- — Несоблюдение гигиенических условий [7]
Зачастую оказывается сложно выделить какой-то один фактор, повышающий риск инфицирования, так как чаще всего к заболеванию приводит целый ряд факторов, находящихся в тесном взаимодействии друг с другом [7].
К факторам, предрасполагающим к заболеванию ВВК, также относят беременность, во время которой риск заражения повышается на 10-20% [2]. Также одним из факторов риска является возраст: доказано, что случаи заболевания молочницей сравнительно редки до первой менструации [8], однако после 17 лет риск возникновения ВВК резко возрастает, достигая своего максимума к 40 годам [1]. Случаи заболевания молочницей в постклимактерическом возрасте так же редки, как и до начала менструации [1,8].
В медицинской практике принято различать неосложненный (90%
случаев
[1]) и осложненный (10% случаев [1]) вагинальной кандидоз

Неосложненный
- Острый (длительность < 2 месяцев [3]) и/или нечастый ВВК [1]
- Возбудитель – Candida albicans [4]
- Пациенты с нормальным иммунитетом [4] и без беременности [8]
Осложненный
- Хронический (длительность > 2 месяцев [3]) и и рецидивирующий (≥ 4 эпизодов в год) ВВК [7]
- Возбудитель – Candida non-albicans [8]
- Пациенты с фоновыми заболеваниями (сахарный диабет, иммунодефицит), а также с беременностью [4]
Предполагают, что хронический вагинальный кандидоз может развиться двумя путями: вследствие реинфицирования или вследствие неполного устранения возбудителя заболевания и рецидивирования [7]. При этом рецидивирование, как правило, вызывается одним и тем же штаммом гриба [4].
Клинические проявления острого ВВК
0.1
Интенсивные зуд и жжение в области вульвы и влагалища [5], нарушающие сон [4]
0.2
Отечность слизистых [4], обильные выделения из влагалища различного цвета (белые, «творожистые») и консистенции (жидкие [1], густые, хлопьевидные), имеющие нерезкий, кисловатый запах [7]
0.3
При распространении инфекции на мочевыводящие пути возможно нарушение мочеиспускания (дизурии) [3].
Исследователи отмечают прямую зависимость между интенсивностью зуда, объемом влагалищных выделений и количеством возбудителей [1]. Симптомы обычно обостряются за неделю до начала менструации и во время беременности [1].
На сегодняшний день лечение молочницы осложняется рядом взаимосвязанных факторов.
Специфика диагностики
Зачастую диагноз устанавливается без проведения надлежащих диагностических мер, что приводит к неправильному медицинскому заключению и назначению ошибочного лечения [1,8]. Также часты случаи самостоятельного диагностирования пациентов [8], а легкодоступность и безрецептурный отпуск многих противогрибковых препаратов [9] только повышают процент самолечения пациентов [7].


Прием антибиотиков
Бесконтрольный прием антибиотиков приводит к развитию резистентности к лекарственным препаратам в штаммах грибов [1]. Также одной из потенциальных причин развития резистентности к антибиотикам является способность грибов образовывать биопленки, непроницаемые для противогрибковых средств [4].
Диагностика вагинального кандидоза
В этой связи важно не пренебрегать существующими мерами диагностики вагинального кандидоза. Постановка диагноза должна в первую очередь опираться на клинико-лабораторные методы исследования [7]. Один из ведущих экспертов в области изучения ВВК Джэк Д. Собель предложил следующую схему диагностирования вагинального кандидоза [8]:
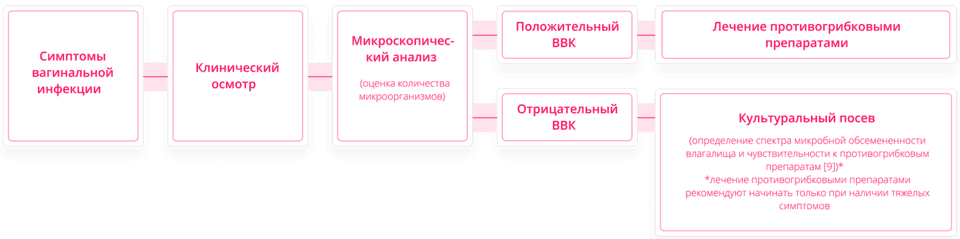
Для постановки адекватного диагноза необходимо последовательно применять данные методы диагностики. Не специфичность симптомов молочницы не позволяет поставить точный диагноз при одном лишь клиническом осмотре [8].
При наличии у пациента характерных симптомов, а также положительного микроскопического анализа на ВВК дальнейшая диагностика не требуется [8].
В то же время положительный микроскопический анализ в отсутствие симптомов не свидетельствует о наличии заболевания и не является показанием к лечению, так как грибки рода Candida могут быть частью нормальной вагинальной микрофлоры пациентки, поэтому женщинам без выраженной симптоматики не cледует проводить обследование на выявление грибов Candida в микрофлоре [5].
Дж.Д.Собель выделил следующие характеристики, которыми должно обладать идеальное противогрибковое лекарственное вещество [8]:

Удобные формы выпуска и схема приема

Эффективно при краткосрочной терапии

Моментально облегчает симптомы, сопутствующие ВВК

Не вызывает системные и местные побочные эффекты

Его прием безопасен при беременности

Предотвращает рецидивирование

Не вызывает изменения нормальной влагалищной микрофлоры

Недорогостоящее

Широкий спектр противогрибковой активности
Местные и системные лекарственные препараты
Существующие на сегодняшний день и применяемые в лечении вагинального кандидоза лекарственные вещества отвечают не всем заявленным требованиям. Так, системные препараты хуже снимают симптомы заболевания, а местные препараты облегчают их не столько за счет свойств самого лекарственного вещества, сколько из-за способа их применения [8]. Кроме того, системные препараты оказывают больше побочных эффектов, чем местная терапия, в связи с чем их применение не рекомендовано во время беременности [8].
Однако ряд недостатков существует и у местной противогрибковой терапии. Препарат может неравномерно распределяться по слизистой, что приводит к образованию «резервуаров» инфекции и, как следствие, неполному излечиванию [7]. Также многие пациентки отмечают неудобство использования местных лекарственных препаратов и отдают предпочтение пероральной терапии [7,10].
Факторы выбора лекарственного средства для лечения ВВК (азоловая группа) [10]
|
Факторы выбора |
местные |
СИСТЕМНЫЕ |
|---|---|---|
|
Беременные |
Возможны к использованию |
Не возможны к использованию |
|
Скорость действия |
Незначительно выше |
Значительно выше |
|
Доступность |
Широкодоступны |
Недоступны* |
|
Удобство применения |
Менее удобны в применении (зависит от продолжительности терапии) |
В целом более удобны для применения |
|
Переносимость |
Лучше переносятся |
Хуже переносятся |
|
Цена |
Зависит от страны (в целом системные обычно дороже) [10] |
|
|
Использование в терапии хронического ВВК |
Неудобно |
Удобно |
Противогрибковые препараты, использующиеся в современной практике лечения ВВК, можно разделить на две основные группы:
Противогрибковые вещества (группа полиеновых антибиотиков)
- Нистатин
- Натамицин
- Амфотерицин В
- Леворин
Синтетические противогрибковые вещества (азоловая группа)
- Кетоконазол
- Клотримазол
- Миконазол
- Бутоконазол
- Эконазол
- Флуконазол
- Итраконазол
Природные противогрибковые вещества
Нистатин был получен в 50-х годах XX века и стал одним из первых широко используемых противогрибковых препаратов [3]. Однако с тех пор возникло много устойчивых к данному веществу штаммов гриба, что снижает эффективность нистатина в терапии ВВК [3]. Эффективность другого противогрибкового препарата полиеновой группы – леворина – также невелика, при этом данное вещество является довольно токсичным: его прием запрещен при беременности, заболеваниях печени и желудочно-кишечного тракта [3]. Высокотоксичным является и амфотерицин В, поэтому в настоящее время его не используют для лечения вагинального кандидоза [3]. Последний препарат из группы полиеновых антибиотиков – натамицин – используется только для местного применения. Натамицин может применяться во время беременности и в период лактации, так как обладает низкой токсичностью и не оказывает системного действия на организм [3].


Синтетические противогрибковые веществ
Существенным прорывом в лечении вагинального кандидоза стало создание синтетических противогрибковых препаратов [3]. Исследования продемонстрировали, что препараты азоловой группы обладают сопоставимой эффективностью, однако они не идентичны с точки зрения оказываемых ими местных побочных эффектов [10]. Самой высокой переносимостью обладает клотримазол. Прием других азоловых противогрибковых средств – миконазола, бутоконазола – может ассоциироваться с возникновением таких местных побочных эффектов, как зуд и жжение [10]. Высокая токсичность для печени кетоконазола послужила основанием для прекращения его использования в терапии молочницы [10].Наиболее широко используемым в лечении молочницы системным противогрибковым средством является флюконазол [10]. Препарат, как правило, хорошо переносится, системные эффекты в виде сыпи, головной боли и головокружения встречаются редко [3].
Рекомендуемый препарат от молочницы
Многие исследователи сходятся во мнении о необходимости комплексной терапии при лечении вагинального кандидоза [3,4].
Эффективным лекарственным средством в комбинированной терапии молочницы противогрибковыми лекарствами может стать препарат Тантум Роза. Тантум Роза представляет собой раствор для вагинальных орошений. Действующим веществом Тантум Розы является бензидамин, благодаря которому препарат оказывает комплексное противогрибковое, противовоспалительное и болеутоляющее действие [11].

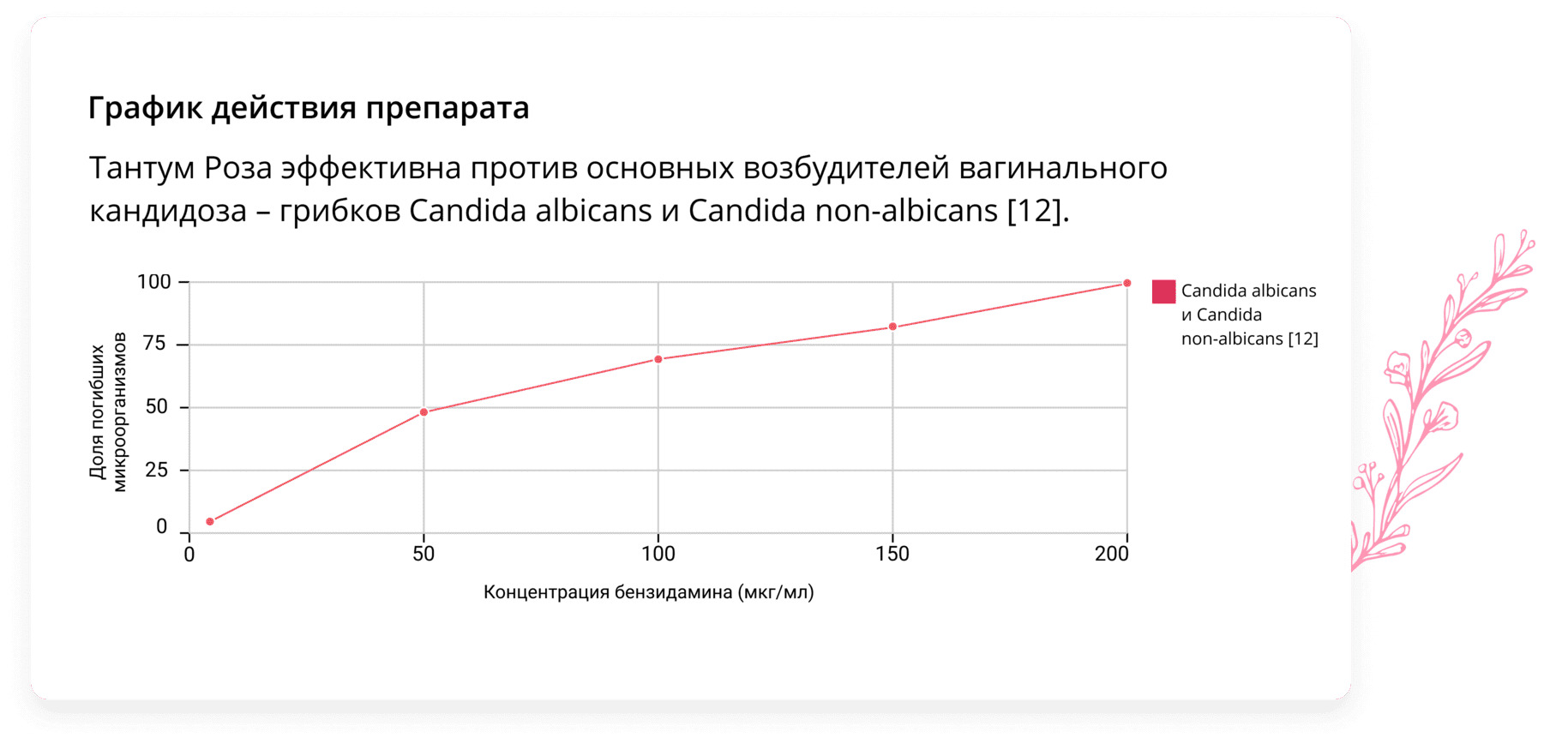
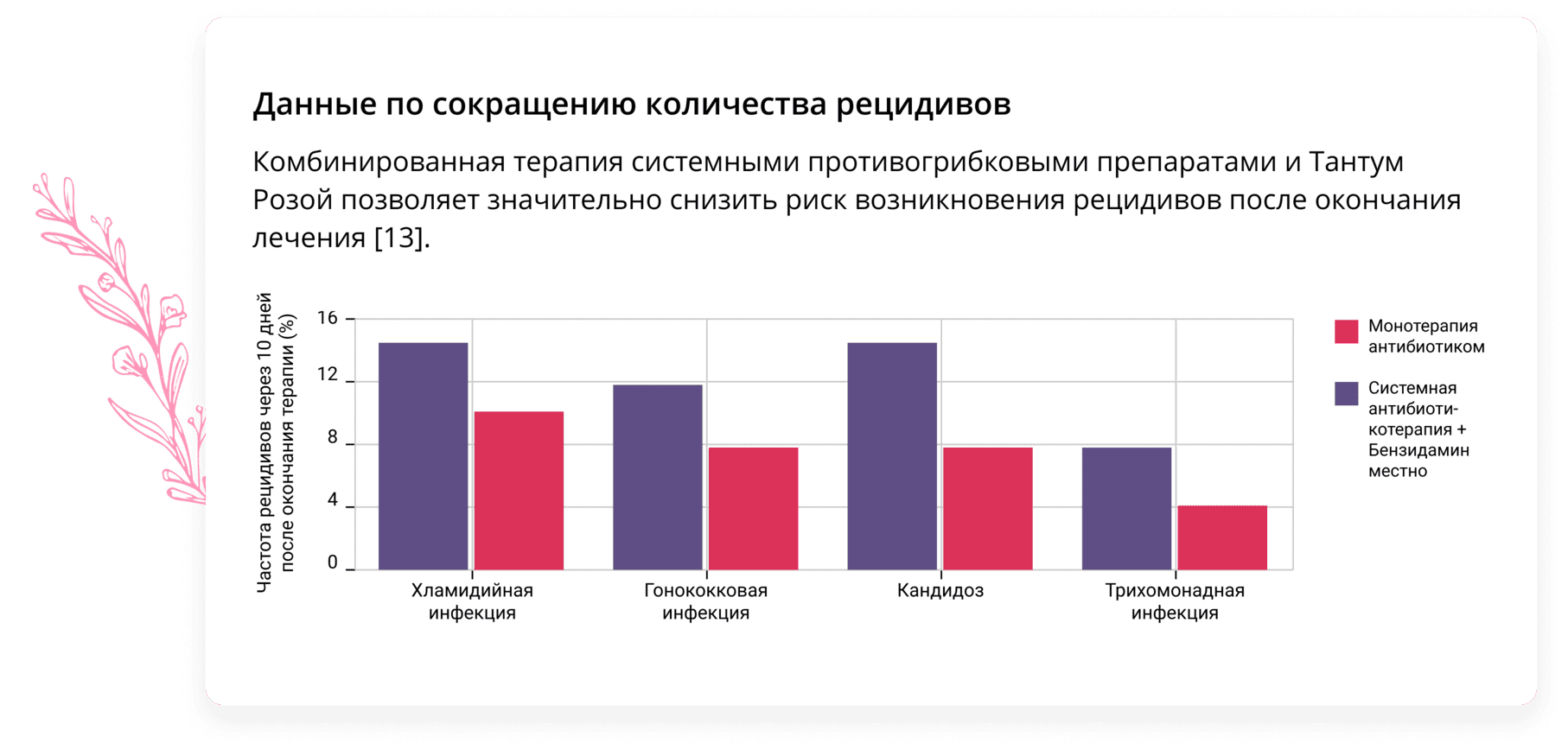
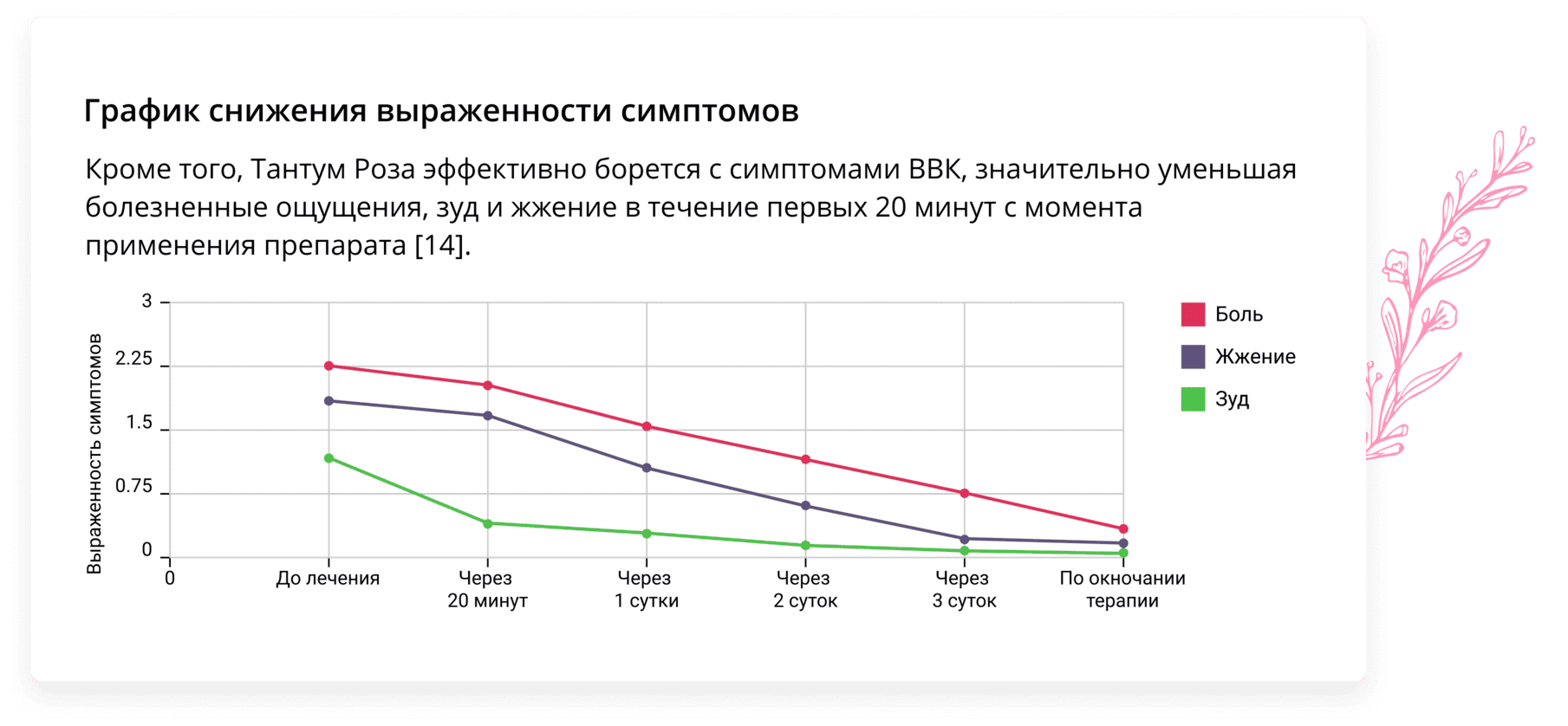
Низкая токсичность препарата делает его применение безопасным во время беременности и грудного вскармливания [15]. Препарат удобен в применении, а его лекарственная форма способствует вымыванию влагалищных выделений, сопровождающих течение молочницы [14].
Источники
[1] Ilkit M., Guzel A. The epidemiology, pathogenesis, and diagnosis of vulvovaginal candidosis: A mycological perspective // Critical reviews in microbiology, 2011(37): 250-261.
[2] Новые статистические данные инфекционных заболеваний влагалища : https://tantum-rosa.net/toexperts/news/novye-statisticheskie-dannye-infektsionnykh-zabolevaniy-vlagalishcha/ (дата обращения: 18.07.2019)
[3] Евсеев, А. А. Современные принципы диагностики и лечения вагинального кандидоза // Вестник репродуктивного здоровья, 2009(2): 20-25.
[4] Байрамова Г.Р., Баранов И.И., Припутневич Т.В., Чернова В.Ф. Вульвовагинальный кандидоз: клинические и терапевтические аспекты в практике акушера-гинеколога // Акушерство и гинекология: Новости. Мнения. Обучения, 2017, 4(18): 63-69.
[5] Федеральные клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей женщин, РОАГ, 2013.
[6] Watson M.C., Grimshaw J.M., Bond C.M., Mollison J., Ludbrook A. Oral versus intra-vaginal imidazole and triazole anti-fungal treatment of uncomplicated vulvovaginal candidiasis (thrush). Cochrane Database of Systematic Reviews 2001, Issue 3. Art.No.: CD002845.
[7] Прилепская В.Н., Байрамова Г.Р. Вульвовагинальный кандидоз – современные пути решения проблемы // Трудный пациент, 2006, 4(9): 33-36.
[8] Sobel J.D. Faro S., Force R., Foxman B., Ledger W., Nyirjesy P., Reed B., Summers P. R. Vulvovaginal candidiasis: Epidemiologic, diagnostic, and therapeutic considerations // American journal of obstetrics and gynecology, 1998(178): 203-211.
[9] Мальбахова Е.Т., Арзуманян В.Г. Современный взгляд на проблему диагностики и лечения вульвовагинального кандидоза // Вестник дерматологии и венерологии. 2015(2): 111-115.
[10] Sobel J. Factors involved in patient choice of oral or vaginal treatment for vulvovaginal candidiasis // Patient preference and adherence, 2013(8): 31-34.
[11] Перламутров Ю.Н., Чернова Н.И. Пути повышения эффективности терапии микст-инфекций гениталий у женщин репродуктивного возраста // Клиническая дерматология и венерология. – 2009. – № 6. – С. 81-85.
[12] Pina-Vaz C., Rodrigues A.G., Sansonetty F., Martinez-De-Oliveira J., Fonseca A.F., Mårdh P.A. Antifungal activity of local anesthetics against Candida species // Infectious Diseases in Obstetrics and Gynecology. – 2000. – № 8 (3-4). – С. 124-137.
[13] Kosian K et al. Therapeutische Aspekte vaginaler und zervikaler Infektionen bei adjuvanter Benzydaminapplikation // Der Frauen arzt, 1992.
[14] Тихомиров А.Л., Маклецова С.А. Бензидамин – антисептик со свойствами НПСВ как инструмент лечения инфекционных заболеваний вульвы и влагалища // StatusPraesens. – 2017. - № 6 (43). – С. 50-56.
[15] Жабченко И.А. Современные представления о патогенезе и лечении воспалительных заболеваний нижних отделов половых путей у женщин // Медичні аспекти здоров’я жінки. – 2017. – № 5 (110).
